

 https://orcid.org/0000-0002-5408-6263
https://orcid.org/0000-0002-5408-6263
Debido a la gran incidencia del cáncer de mama en nuestro país, existe la necesidad de fomentar la prevención y detección precoz de la enfermedad. Igual de necesario es, tratar de minimizar las secuelas funcionales con el debido tratamiento médico, así como las secuelas psicosociales mediante la concienciación y adaptación de los pacientes al linfedema postmastectomía.
La intervención quirúrgica del cáncer de mama, independientemente del tipo de técnica, causa un 90% de los linfedemas de miembro superior. Se sabe que el linfedema es una de las secuelas que se da con mayor frecuencia y relevancia tras la cirugía, y que disminuye cuantiosamente la calidad de vida de la mujer que lo sufre, por ello se hace muy necesario poner remedio a esta complicación. Además, si a la cirugía se le añade un tratamiento con radioterapia se produce un significativo aumento de la incidencia del linfedema en mujeres postmastectomizadas, lo que hace que este problema sea de alta relevancia en nuestra sociedad.
Todos los pacientes que padecen este problema, y en especial las mujeres por ser las que más frecuentemente lo sufren (99% de los casos se dan en mujeres), deben recibir asesoramiento acerca de la importancia de tomar medidas preventivas para evitar los factores que contribuyen a la aparición del linfedema, siendo la fisioterapia una parte fundamental en el plan terapéutico global de la mujer mastectomizada, tanto para prevenir complicaciones como para tratar las que se presenten y mantener las mejoras conseguidas.
Palabras clave: Linfedema, cáncer, mama, mastectomizada, prevención, secuelas, fisioterapia.
Due to the high incidence of breast cancer in our country, there is a need to promote prevention and early detection of the disease. It is just as necessary to try to minimize functional sequelae with proper medical treatment, as well as psychosocial sequelae by raising awareness and adapting patients to postmastectomy lymphedema.
Surgical intervention for breast cancer, regardless of the type of technique, causes 90% of upper limb lymphedema. It is known that lymphedema is one of the sequelae that occurs with greater frequency and relevance after surgery, and that it considerably reduces the quality of life of the woman who suffers from it, which is why it is very necessary to remedy this complication. In addition, if radiotherapy treatment is added to surgery, there is a significant increase in the incidence of lymphedema in post-mastectomy women, which makes this problem highly relevant in our society.
All patients who suffer from this problem, and especially women, since they are the ones who most frequently suffer from it (99% of cases occur in women), should receive advice about the importance of taking preventive measures to avoid contributing factors to the onset of lymphedema, with physiotherapy being a fundamental part of the global therapeutic plan for mastectomy women, both to prevent complications and to treat those that do occur and maintain the improvements achieved.
Keywords: Lymphedema, cancer, breast, mastectomized, prevention, sequelae, physiotherapy.
El carcinoma de mama es una patología que se da con alta frecuencia en la sociedad española, por lo que debe ser tratado y estudiado como una enfermedad de enorme consideración.
Las mamas son exclusivas de los mamíferos y su función es fabricar, secretar y suministrar leche a los neonatos. Las mamas son dos órganos que se ubican en la zona anterior del tórax entre la segunda y la sexta costilla, medialmente hasta el esternón y lateralmente hacia la línea media axilar. La zona posterior de la mama se halla en relación con la fascia del recto abdominal, oblicuo abdominal externo, pectoral mayor y serrato anterior. El seno está formado por tejido adiposo que se encuentra inervado por vasos sanguíneos, nervios, vasos linfáticos y ganglios.
La glándula mamaria está integrada por diez o veinte lóbulos. Cada uno de estos lóbulos está formado, a su vez, por departamentos más pequeños denominados lobulillos. Los lobulillos son los responsables de crear leche en el periodo de la lactancia.

Figura 1: Morillón C. Anatomía de la mama y de la axila. FEMA. [Internet]. 2021
Es un área cutánea con una configuración redonda y con un diámetro de dos a seis centímetros. Tiene una coloración oscura y circunda el pezón, durante el embarazo puede estar más oscuro. En ella se presentan unos relieves llamados los tubérculos de Morgagni (elevaciones formadas por la abertura de los conductos de las glándulas de Montgomery). Estas glándulas son grandes glándulas sebáceas cuya función es la de secretar leche.
Se encuentra en el centro de la areola a la altura del cuarto espacio intercostal. Es una cobertura irregular y rugosa debido al gran número de papilas. En su extremo se pueden observar diez o doce orificios que son la desembocadura de los conductos galactóforos.
Es el conjunto de células que se ubican en la capa más interna de la piel. Son las encargadas de proteger el depósito de adipocitos que usamos para crear energía. Se encuentra por debajo de la dermis de la piel del seno menos a nivel de la areola y pezón, que a su vez está recubierta por tejido fibroso.
El carcinoma de mama (CaM) continúa siendo un gran problema de salud mundial y hoy por hoy es el tumor más extendido del planeta. En los últimos años ha habido un gran avance en el diagnóstico precoz de CaM. La sensibilización acerca del tumor de mama fomenta su detección precoz. El carcinoma de mama es la principal causa de mortalidad entre las mujeres y puede llegar a ser mortal.
A nivel mundial el carcinoma de mama se estima que supone un 23% de todas las muertes por cáncer. La gran parte de los diagnósticos por CaM se producen en mujeres en edad posmenopáusica.
En los últimos años se ha producido un avance extraordinario en la investigación del carcinoma de mama y esto ha llevado a su vez a fomentar más estudios para conseguir tratamientos más apropiados.
El carcinoma de mama es una patología de vital importancia ya que tiene un gran impacto en la calidad de vida y afecta en el ámbito laboral, económico y social, por lo que se necesitan más estudios que permitan una detección precoz.
El carcinoma de mama es una afección en que se produce una multiplicación veloz y desbocada de células del epitelio glandular. Son células que han comenzado a crecer sin control y que han aumentado su competencia reproductiva.
Las células cancerosas conforman un tumor habitualmente se puede examinar en una radiografía y que a través de la palpación se puede notar una masa o bulto. Muchos carcinomas de mama se detectan en mamografías de control, en los estadios más iniciales sin que exista ningún síntoma, por ello la importancia de las pruebas rutinarias.
Si los ganglios linfáticos contienen muchas células cancerosas la posibilidad de propagación a otros órganos aumenta. Son capaces de diseminarse a través de los vasos linfáticos o de la sangre llegando a otras zonas del cuerpo y una vez allí unirse a los tejidos y desarrollarse creando metástasis.
Solamente un 1% de los carcinomas de mama ocurre en los hombres frente al 99% de las mujeres.
En las fases iniciales del carcinoma de mama no se suelen tener síntomas ni se observan cambios físicos. Muchas veces notan algún cambio que puede ser debido a otra afección médica.
De todas formas, ante los siguientes síntomas y signos de debe preguntar a su médico de familia:
El carcinoma de mama es el cáncer más diagnosticado en la mujer española, se estima que supone un 30% de todos los cánceres. Es el carcinoma más diagnosticado del mundo, adelantando por primera vez al cáncer de pulmón. 34,088 nuevos casos de cáncer de mama se han diagnosticado en España y se trata del tumor más mortal para mujeres en el territorio español. Se valora que cada 100,000 habitantes habrá una tasa de incidencia de 132. Se cree que la posibilidad de padecer un cáncer es de 1 cada 8.
Los desarreglos hormonales en las etapas post y peri-menopausia (entre los 45 y los 65) es cuando el CaM tiene la mayor incidencia. El estrés, el sedentarismo, el alcohol, el tabaco o el aumento de la esperanza de vida han provocado un aumento de la incidencia de los cánceres, inclusive el carcinoma de mama.
Los hombres suponen aproximadamente un 1% de los casos nuevos de esta patología y un 20% de ellos se encuentran antecedentes familiares que posibilitan un diagnóstico de carcinoma hereditario. La primera causa de mortalidad entre mujeres es el Ca de mama en España con más de 6500 muertes al año. El 30% de las mujeres con un diagnóstico temprano sufrirá una metástasis.
El tratamiento del CaM puede ser muy favorable hallándose un índice de supervivencia promedio a 5 años para las mujeres con carcinoma no invasivo es del 90%. La tasa de supervivencia media a 10 años para las mujeres con Ca de mama no metastásico es del 84% sobre todo si se detecta inicialmente.
El origen de esta patología es incierto, sí se han determinado cuantiosos factores de riesgo vinculados al carcinoma de mama. Gran parte de ellos se hallan asociados con los precedentes reproductivos que gradúan la exhibición hormonal a lo largo de la vida.
Factores de riesgo no modificables
Edad; a mayor edad mayor el riesgo. Es el factor mayor de riesgo para desarrollar un cáncer de mama. Más del 75% se presentan postmenopausia y dos de cada tres cánceres de mama se encuentran en mujeres de 50 años.
Factores Hormonales; factores como la menopausia retrasada, el embarazo retardado (posterior a los 30 años) o no haber concebido hijos, el uso de terapia hormonal sustitutiva posterior a la menopausia, el inicio temprano de la primera menstruación, todo ello contribuye al incremento en el riesgo del Ca de mama, así como el uso de una mezcla de estrógeno y progesterona secundarias a la menopausia.
Antecedentes Familiares; las mujeres con antecedentes familiares de cáncer de mama tienen mayor riesgo. Se estima que cerca del 5% al 10% de los casos son hereditarios, así es que se relaciona con uno de los padres. En el caso de si es un familiar de primer grado (madre, hermana o hija) la probabilidad es mayor. BRCA1 y BRCA2 es un gen que en condiciones normales ayudan a producir proteínas que componen el ADN dañado pero las variantes dañinas de estos genes pueden provocar un aumento descontrolado y terminar produciendo cáncer.
Antecedentes Personales; existe una posibilidad más alta de presentar un carcinoma de mama si las mujeres tienen mucha cantidad de tejido glandular y conectivo, también si han sufrido un carcinoma de mama invasivo o ductal in situ o lobular in situ, o con antecedentes de patología proliferativa benigna de mama.
Exposiciones tóxicas o a radiaciones; las variaciones hereditarias asociadas al carcinoma de mama, el consumo de alcohol, la obesidad y la exposición a radiaciones ionizantes, especialmente en temprana edad (pubertad) incrementan el riesgo de carcinoma de mama.
El color de la piel; el sexo femenino de piel clara tiene una tendencia mayor a padecer carcinoma de mama.
Ser más alta; recientes estudios han descubierto que tienen mayor riesgo y aunque las razones no están muy claras. Parece ser que se asocia con factores que afectan el crecimiento temprano, como la nutrición en una edad temprana de la vida así como factores hormonales o genéticos.
Factores de riesgo modificables
El tabaquismo está vinculado a muchas patologías y acrecienta el riesgo de cáncer de seno en las mujeres posmenopáusicas más jóvenes. El tabaco provoca radicales libres activos que agreden los componentes genéticos generando transformaciones. También aumenta el riesgo de exposición de manera pasiva en mujeres postmenopáusicas.
La obesidad: En el tejido adiposo (especialmente la grasa abdominal) aumenta el número de estrógenos y esto puede contribuir a acrecentar el riesgo.
El alcohol: Puede ser debido a la acción directa de los productos del etanol sobre las membranas celulares del epitelio mamario que provoca que se incrementen los niveles de estrógenos.
Tratamiento hormonal sustitutivo: este tratamiento incrementa el riesgo un 0.3 por lo que no debe ser una opción. Se trata de suministrar hormonas sintéticas con el propósito de disminuir los síntomas del sexo femenino tras la menopausia.Factores dietéticos; existe una asociación directa entre el consumo de grasas saturadas y alimentos procesados y el incremento en el riesgo.
Factores protectores
Actividad física; parece ser que el ejercicio físico regular a largo plazo puede proteger contra el carcinoma de mama. Múltiples estudios señalan que las mujeres que realizan actividad física de moderada a energética tienen la mitad de riesgo de carcinoma de seno que las mujeres sedentarias. La práctica de ejercicio provoca un aumento del sistema inmune y produce una reducción de los niveles de insulina y de estrógeno.
Lactancia materna; existen múltiples estudios que atestiguan que cuanto más dura la lactancia materna más disminuye el riesgo de contraer cáncer de mama.
Vitamina D; se relaciona la suplementación de vitamina D con la capacidad de que disminuya el riesgo en el carcinoma de mama.
El sistema linfático forma parte tanto del sistema inmunitario como del aparato circulatorio.
El sistema linfático es un conjunto de órganos y tejidos con una red de vasos linfáticos que recorren todo el organismo poniendo en contacto a los ganglios linfáticos (pequeñas formaciones de células). En su interior, estos vasos portan la linfa, un líquido semitransparente formado de sustancias de desecho, sustancias derivadas de tejidos y células del sistema inmunitario.
Figura 2: American Cancer Society. ¿Qué es el cáncer de seno?
El sistema linfático tiene un papel muy importante ya que debe transportar las proteínas de nuevo a la sangre, renovar la linfa y procurar mantener la misma concentración de líquido intersticial. Si fallase esta función principal se produciría la muerte en 24 horas si el sistema falla. La congestión linfática de una zona, por ejemplo, por el depósito de células tumorales en la luz de los vasos, desencadena un incremento de líquido intersticial, a este resultado se le llama en clínica “edema”. Los edemas pueden suceder por una fuga de algún vaso o por un retorno venoso dificultoso.
No existe sistema linfático en: sistema nervioso central, médula ósea, hueso (sí en el periostio), tejidos avasculares (cartílago, uñas, cabello) y endomisio muscular.
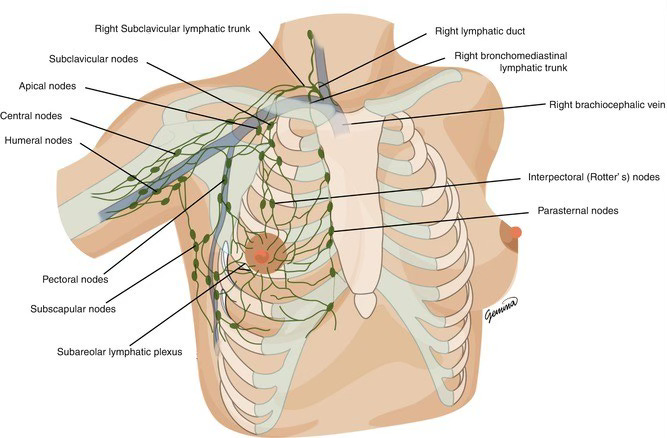
Figura 3: Morillón C. Anatomía de la mama y de la axila
En el interior de los vasos linfáticos se halla la linfa, que proviene del líquido intersticial, es casi incoloro y está formada de linfocitos y proteínas. La linfa es transportada al sistema venoso a través de los vasos linfáticos, los cuales se originan en capilares linfáticos que se agrupan para formar colectores linfáticos. Los vasos colectores linfáticos son cada vez más gruesos; en su recorrido están entremezclados los ganglios linfáticos, unas agrupaciones nodulares que forman parte del sistema inmunitario. En los ganglios se produce la filtración de la linfa, destruyendo las sustancias tóxicas y las bacterias, además son los encargados de producir linfocitos que se anexan a la linfa. En su recorrido, la linfa pasa por varios ganglios linfáticos, así es que se depura muchas veces antes de llegar a la sangre.
Tenemos unos conductos diminutos, de pared muy fina y permeable denominados capilares linfáticos. Poseen un extremo ciego, estos conductos se inician en el intersticio, transportan la linfa que viene de los tejidos y las células para pasar después a los vasos linfáticos y por último confluir en los nódulos linfáticos. En su interior se intercalan unas válvulas con una dirección que imposibilitan el reflujo de linfa.
Los vasos linfáticos poseen una distribución en el organismo muy inestable, y pueden ser:
Los vasos linfáticos eferentes se van uniendo poco a poco y conforman los troncos linfáticos lumbares, intestinales, bronco mediastínicos, yugulares y subclavios. Finalmente, los troncos linfáticos van a dar lugar a dos grandes troncos terminales, el conducto linfático derecho y el conducto torácico, y estos confluyen en las uniones venosas de la parte proximal del cuello.
El conducto torácico recoge y drena la mayor parte de la linfa del organismo, excepto la iniciada del miembro superior derecho, las mitades derechas de la cabeza, cuello y tórax (pared y órganos), y una zona del hígado, de estas se hace cargo el conducto linfático derecho.
La movilidad de la linfa en los vasos linfáticos se lleva a cabo a través de dos dispositivos muy importantes, la “bomba linfática” y la presión del líquido intersticial.
La “bomba linfática” es un sistema de compresión que permite movilizar la linfa. Por un lado, el segmento linfático posee un mecanismo de contracción autónoma, pero existen otros mecanismos extrínsecos como: la contracción de la musculatura esquelética (ejercicio físico), la presión de los tejidos cercanos y la presión arterial.
El líquido linfático debe confluir hacia los ganglios linfáticos axilares. Continuando por toda extremidad y siguiendo el recorrido de los vasos linfáticos se pueden encontrar un número inestable de pequeños ganglios extra axilares.
El procedimiento es quirúrgico en la gran mayoría de los casos. Este tratamiento puede ir acompañado o no de radioterapia y/o quimioterapia. A través de la cirugía se pretende:
Los tratamientos posteriormente mencionados son complementarios a la cirugía, antes o después de la operación y se usan para aniquilar las células cancerosas y disminuir el riesgo de recidivas.
Radioterapia
Se basa en la utilización de rayos de alta energía para disminuir o destruir células cancerosas. Usualmente se utiliza después a la intervención quirúrgica o posterior a una linfadenectomía axilar. Está demostrado que con la radioterapia por sí sola no se logran resultados efectivos.
Hormonoterapia
Consiste en el uso de fármacos hormonales de tipo anti-estrógenos y anti-aromatasas para combatir las células tumorales sensibles a los receptores hormonales.
Quimioterapia
Es un tratamiento administrado por vía intravenosa u oral. Es un medicamento que cruza el torrente sanguíneo para alcanzar a las células tumorales.
Encontramos diversos tipos de cirugía (tumorectomía, cuadrantectomía, mastectomía) y se efectúan uno u otro en función de la localización, el tamaño y extensión del tumor.
Cirugía Conservadora
Se basa en la conservación del seno, se extirpa el tumor y algo de tejido sano de alrededor más o menos amplio, manteniendo el resto de la mama. Se denomina tumorectomía si se extirpa el tumor y algo de tejido sano y cuadrantectomía si se extirpa un cuadrante de tejido mamario en el que se incluye el tumor.
Posteriormente a la cirugía conservadora es imprescindible hacer tratamiento de radioterapia, con el objetivo de aniquilar las células tumorales que pudieran quedar. En el caso de tener que realizar tratamiento con quimioterapia, la radioterapia se hará posteriormente.
Diferentes estudios que observan a mujeres sometidas a esta intervención por más de 20 años muestran que si la cirugía conservadora se acompaña de radioterapia se alcanza la misma supervivencia que si se realizara una mastectomía radical.
Mastectomía
Mastectomía simple
También llamada mastectomía total. Es la cirugía para extirpar todo el seno, incluida la piel de la mama, el pezón y la areola. A veces, también extirpan algunos ganglios linfáticos del lado donde se halla el tumor para determinar si el tumor se extendió a esa zona.
Para localizar los ganglios centinela se realiza un procedimiento llamado mapeo linfático que consiste en inyectar un líquido radioactivo.
Mastectomía radical modificada
Es la más usada. En ella se extrae todo el tejido mamario, la piel de la mama, la areola y el pezón. El cirujano lleva a cabo una disección de los ganglios linfáticos axilares (unos diez) del lado en que se encuentra el tumor para comprobar si el cáncer se ha extendido a esa zona.
Figura 4. American Cancer Society
Mastectomía radical
También llamada mastectomía tipo Halsted; a través de este procedimiento se extrae todo el tejido mamario, los músculos pectorales, los ganglios axilares, la piel de la mama, la areola y el pezón. Es un procedimiento que prácticamente no se usa hoy en día.
Mastectomía con preservación de la piel
A través de este procedimiento se preserva toda la piel que recubre el seno y se extirpa todo el tejido mamario, el pezón y a veces la areola. En el caso de someterse a una reconstrucción mamaria se consiguen unos resultados estéticos más naturales.
Mastectomía con preservación del pezón
A través de este procedimiento se extrae todo el tejido mamario, pero se preserva el pezón, la areola y la piel de la mama. El cirujano efectúa una biopsia de los ganglios centinela o de los ganglios linfáticos axilares. En todos los casos, los efectos posteriores de la mastectomía pueden incluir rigidez de hombro y pecho, edema y deterioro de la imagen corporal. A veces se requiere un tratamiento con radioterapia postmastectomía.
Mastectomía doble, profiláctica
La finalidad de este tipo de cirugía es preventiva, se pretende minimizar el riesgo en estos casos:
Reconstrucción mamaria
Las mujeres que optan por la reconstrucción pueden realizarlo a través de implantes de silicona o solución salina e incluso usando su propio tejido (tejido autógeno). Se puede efectuar una reconstrucción inmediata durante el mismo proceso de la mastectomía y también se puede posponer a terminar el proceso de cicatrización y la terapia de cáncer.
Más adelante se crea un pezón y una areola si no se pudieron conservar durante la mastectomía. Muchas veces este tipo de cirugía incluye la reconstrucción de la otra mama para que sean parecidos en forma y tamaño.
Biopsia selectiva del ganglio centinela (BSGC)
Con esta técnica se consigue averiguar cual es el primer ganglio axilar sobre el que drena el seno. De esta forma se consigue ubicar por tanto el primer ganglio linfático donde es posible que se haya diseminado por el sistema linfático. Si el ganglio centinela (GC) es negativo el resto de la cadena lo será también y esto significa que es poco probable que el cáncer se haya diseminado. Por el contrario, si el GC es positivo, el resto de la cadena puede o no serlo, pero se debe realizar la linfadenectomía de la zona y a las actuaciones terapéuticas que se consideren oportunas.
La movilidad del hombro afecta a siete de cada ocho mujeres post-tratamiento cáncer de mama. Los fenómenos inflamatorios y fibróticos producidos por los tratamientos oncológicos de la cirugía como de la radioterapia y/o quimioterapia provocan pérdida de la elasticidad de los tejidos, induración, sequedad, úlceras, hipoplasia, fibrosis y atrapamiento de nervios y vasos.
Los efectos secundarios de los tratamientos oncológicos ocasionan disminución del ROM (rango de movilidad articular) y pérdida de fuerza, linfedema, osteoporosis, fatiga y neuropatía periférica.
También provocan otras secuelas tales como miopatías, tendinopatía del manguito de los rotadores, capsulitis adhesiva, epicondilitis. Y otros relacionados con los nervios como síndrome del túnel carpiano, neuralgia intercostal, radiculopatía, neuropatía, polineuropatía.
La quimioterapia no es selectiva por lo que daña también a células sanas como en el caso de los Taxanos que pueden provocar neuropatías dolorosas del miembro superior.
En el caso de la radioterapia provoca una reacción aguda por la liberación de las citoquinas que originan fibrosis en los tejidos. La radiación colocada de manera prolongada, origina daño en los tejidos óseos y musculares así como osteonecrosis, osteoporosis y susceptibilidad a las fracturas.
Las cirugías pueden causar alteraciones tales como la dehiscencia de la cicatriz, la pérdida del ROM y la adherencia pericicatricial, también se puede lesionar el nervio torácico o el toracodorsal.
Es una patología crónica que aparece como resultado de un sistema linfático disfuncional que provoca un aumento de volumen del Miembro Superior (MS). Es una patología crónica que no desaparece pero que puede mejorar (estadios iniciales). Provoca consecuencias funcionales en el miembro superior y también a nivel social y fisiológico.
El cuerpo humano produce cada día 2 litros de linfa que se suma a la circulación sanguínea. El sistema linfático puede incrementar el transporte ante una infección acrecentando hasta 10 veces esta cantidad. Gracias a esto el organismo puede afrontar el depósito de líquido en los tejidos y prevenir de forma temporal el edema, pero cuando aparece el linfedema el volumen normal de linfa producida diariamente por el organismo es mucho mayor que la capacidad del sistema para drenarlo. Es por ello que aparece el edema ya que el organismo no puede evitar la acumulación de líquido.
El linfedema aparece secundario a la mastectomía por cáncer de seno y/o radioterapia. En los casos de cirugía radical más radioterapia se produce más a menudo. Los efectos secundarios post radioterapia son la fibrosis de los vasos linfáticos. También ocurre con mayor frecuencia en la ablación de los ganglios linfáticos y la compresión externa del sistema linfático. Progresivamente al realizar tratamientos más conservadores el linfedema ha ido disminuyendo. La extensión de la cirugía y el estado patológico de los ganglios se estiman factores de riesgo.
Se pronostica que el 20% de los pacientes diagnosticados de cáncer de seno desarrollarán un linfedema en el miembro superior a los 6 meses, el 36% al año y el 54% a los 36 meses.
Figura 5. Linfedema, qué es y cómo tratarlo. Diario Sanitario [Internet]. 2017
Los signos clínicos incluyen: hinchazón, fibrosis y endurecimiento de los tejidos afectados. También pérdida del rango articular, dolor, malestar, ansiedad depresión y angustia emocional. El signo que se observa primeramente es un edema indoloro de la extremidad afectada, se origina en la mano y la muñeca para progresar proximalmente.
Primeramente, la tumefacción es blanda, y cede con el reposo y la elevación del miembro. Progresivamente la consistencia se hace más dura, no deja fóvea y es irreversible, provoca daño en el tejido celular subcutáneo en el que se va formando más tejido colágeno y esto provoca un fibroedema. A medida que pasa el tiempo la piel se va engrosando y volviendo rugosa hasta que toma el aspecto de piel de naranja. Progresivamente, se van formando lesiones de tipo paquidérmico, con formaciones verrugosas y condilomas, y entre los surcos de éstas se forman infecciones por hongos y bacterias. Tiene una evolución lenta y normalmente se combinan sucesos de infecciones en forma de linfangitis o erisipelas.
El linfedema puede aparecer en su forma inicial o precoz, esto puede ocurrir hasta los dos meses de la cirugía y es efímero. Desde los 6 meses posteriores al tratamiento puede aparecer el linfedema tardío que a veces es progresivo. Otras veces ocurre una destrucción del colágeno en el tejido celular subcutáneo y aparece una fibrosis que hace irreversible el linfedema, a esta circunstancia la llamamos linfedema crónico.
La calidad de vida se ve mermada en las pacientes con linfedema, también se ve disminuida la salud emocional y psicológica. Se sabe que causa diferentes grados de discapacidad. Se ve alterada la imagen corporal, la energía, la movilidad corporal y el dolor. Cuanto mayor sea el linfedema mayor limitación de la función tendrá. Hoy en día se sabe que el linfedema es la peor secuela posterior al Ca de seno. Es la secuela que provoca más aflicción posterior a tratamiento a largo plazo.
Causa limitación del movimiento que origina problemas funcionales que causan a su vez limitaciones para el desenvolvimiento de las actividades de la vida diaria. Ocurren a menudo complicaciones dérmicas frecuentes, por lo que se debe tener esmero en la higiene y cuidado de la piel. En la piel nos encontramos con las siguientes complicaciones: micosis, linfangiosarcoma, linfangitis, erisipela, y celulitis.
Se realizó una búsqueda sobre la fisioterapia basada en pacientes con linfedema en miembro superior posterior a mastectomía en las siguientes bases de datos; Pubmed, Elsevier, Google Scholar y en páginas web. Con el fin de recopilar y analizar la información científica disponible desde el año 2005 al 2022, haciendo hincapié en los últimos 5 años. Se han incluido los artículos, tesis, ensayos clínicos y revisiones publicadas en español e inglés que abordan la fisioterapia en el linfedema tanto en la fase preventiva como cuando se produce la instauración del linfedema.
Lo más importante en el tratamiento del linfedema sería la prevención. Actualmente no disponemos de un tratamiento con fines curativos, ya que el linfedema es una condición crónica pero si podemos mejorarlo.
La finalidad del tratamiento es ayudar a transportar la linfa intentando disminuir su volumen, reducir los síntomas y evitar la progresión y las múltiples complicaciones. Promoviendo la funcionalidad del miembro afecto y la incorporación a las actividades de la vida diaria.
La medición de los perímetros y la medición del volumen de agua desplazada son los dos métodos más usados.
Uno de los métodos más usados para la medida del miembro superior es trazar diversas circunferencias tomando como referencia un punto fijo. Se realizan de 6 a 7 mediciones y posteriormente se comparan con el miembro contralateral. Estos puntos de referencia varían de un autor a otro. Las referencias que se suelen usar son las siguientes; tercio medio y superior del brazo tomando como punto fijo desde el olécranon, apófisis estiloides del cúbito, tercio superior y medio del antebrazo y primera comisura de la mano pasando por detrás de la cabeza de los metacarpianos. El cálculo del volumen total es la suma de cada volumen.
La otra opción sería la medición por agua desplazada, para ello se sumerge el miembro superior en un cilindro que guarda un volumen que ya conocemos de agua. La cantidad de agua desplazada por el brazo es equivalente a su volumen.
Se dispone de cuatro estadios de linfedema en función de su grado de desarrollo:
Esta es otra clasificación que se usa con frecuencia ya que incluye ambas medidas, objetiva (discrepancia intra miembro) subjetiva, evaluación clínica en el diagnóstico del linfedema.
Actualmente no existe cura para el linfedema, pero disponemos de diversos tratamientos con la finalidad de disminuir la inflamación y mermar los síntomas, siendo el más usado la Fisioterapia Descongestiva Compleja o Terapia Física Compleja (TFC), método acreditado por muchos estudios que constatan su efectividad.
Es un programa que combina diferentes terapias, como son: el cuidado de la piel, la realización de ejercicios, el drenaje linfático manual, el vendaje compresivo y la presoterapia. Este tratamiento se realiza en dos fases:
Higiene de la piel
Debemos tomar en consideración que la temperatura elevada, el ejercicio brusco, y las infecciones en la extremidad superior provocan el incremento de líquido intersticial, por lo que aumenta el riesgo de linfedema. Tener en cuenta que la ropa ajustada puede contribuir a la obstrucción linfática.
En las siguientes tablas se enumeran diferentes consejos y cuidados en referencia a aspectos que colaboran a prevenir el linfedema.
Vestimenta y aseo
Alimentación
Trabajo, tareas domésticas, actividad física, de ocio y animales domésticos
Pautas médicas y fisioterápicas
Ejercicios de Movilización
El linfedema ofrece un trofismo débil y con propensión a la necrosis, por eso es importante, tras la intervención quirúrgica, que el fisioterapeuta inicie un programa de ejercicios, en primer lugar con ejercicios respiratorios a los que se irán sumando progresivamente ejercicios de otro tipo. Este tipo de ejercicio terapéutico es efectivo para empezar una semana después de la intervención quirúrgica comenzando con ejercicios respiratorios y técnicas de cinesiterapia pasiva para recuperar la movilidad articular y prevenir el acortamiento muscular. Poco a poco se irán introduciendo ejercicios activos/asistidos y activos incluyendo un programa de ejercicios de movilidad. A modo de ejemplo, a continuación se describen algunos:
Ejercicios respiratorios
Los ejercicios respiratorios mejoran la circulación linfática.
Durante la inspiración forzada la presión torácica decrece provocando el ensanchamiento del conducto torácico y durante la espiración máxima el conducto torácico se estrecha ya que la presión se normaliza. Este proceso tiene como consecuencia el transporte pasivo hacia el ángulo venoso.
Sincrónicamente se sucede el ensanchamiento y estrechamiento de las venas subclavias activando así la bomba respiratoria. Todo esto tendrá como consecuencia un efecto de succión en la entrada de los troncos linfáticos (13).
Diafragmáticos; para poder entender el movimiento debemos poner una mano en la barriga, posteriormente debemos inspirar por la nariz hinchando el abdomen, mantener el aire unos segundos para después expulsarlo lentamente por la boca.
Figura 6. Linfedema, prevención y tratamiento. AECC. 2016
Torácicos bajos; primeramente colocaremos las manos en las últimas costillas apreciando el movimiento y cómo se ensanchan las costillas. Posteriormente cogemos aire llenando la parte inferior del tórax, mantenemos el aire durante unos segundos y lo expulsaremos suavemente por la boca.
Torácicos altos; primeramente colocaremos las manos en la parte alta del tórax, después cogemos aire llenando la parte superior del tórax y retenemos el aire unos segundos. Sopla lentamente por la boca.
Ejercicios básicos para favorecer el flujo linfático
Sentado en una silla, flexiona suavemente la extremidad afectada a la vez que haces puño y abres totalmente la mano.
Sentado en una silla, realiza abducción de hombro afecto a la vez que efectúas puño y abres totalmente la mano.
Sentado en una silla delante de una mesa, con la espalda erguida, colocas la mano encima de una toalla. Desliza lentamente la toalla hacia delante y regresa a la posición inicial. No debes sentir dolor.
Sentado en una silla lateral a la mesa, desplaza la extremidad afecta hacia delante y atrás usando una toalla o paño bajo la mano que permita el deslizamiento.
Cuando a la paciente le den el alta médica, se le darán nuevas citas para medir y controlar la extremidad superior afecta, también se le explicarán y entregarán ejercicios que deberá realizar en su domicilio. En estas nuevas citas se volverá a medir, de esta forma si apareciera alguna señal de linfedema se podrá iniciar el tratamiento fisioterápico con prontitud.
Estos ejercicios de prevención de linfedema, deben efectuarse 2 veces a lo largo del día durante, aproximadamente, 10 minutos cada vez y no deben ser vigorosos, y algunos ejemplos son:
Sentado o tumbado, levanta despacio el brazo hacia delante abriendo y cerrando la mano.
En la misma posición, abre el brazo lateralmente realizando apertura y cierre de la mano.
Con el palo de una escoba, eleva los dos brazos hacia delante todo lo que puedas.
Partimos de la posición de abducción de 90º de hombros y los elevamos juntando las palmas de las manos arriba.
Figura 7. Linfedema, prevención y tratamiento. AECC. 2016.
Desde la posición de ambas manos en la nuca e intenta juntar los codos por delante para luego separarlos hacia atrás al máximo juntando las escápulas.
Sitúa las manos entrecruzadas en la espalda lo más alto que puedas y lleva los brazos hacia atrás mientras bajas los hombros, sintiendo como se estira el pectoral.
Sitúate de cara a una pared. Con el miembro afecto y la mano apoyada en la pared, traza una circunferencia primero más pequeña y después más grande.
Frente a una pared, colocamos los dedos en ella e intentamos caminar con los dedos índice y anular por la pared lo más alto posible y bajar suavemente sin inclinar el tronco.
Figura 8. Linfedema, prevención y tratamiento. AECC. 2016.
Coloca ambos miembros superiores hacia delante hasta la altura de los hombros, doblar los codos a la vez que se cierran los puños y seguidamente extender ambos codos a la vez que se abren las manos.
Reproducir el movimiento de las extremidades superiores al nadar en el estilo de braza.
Con los dos miembros superiores arriba, abre y cierra los puños fuertemente.
Figura 9. Linfedema, prevención y tratamiento. AECC. 2016
Ejercicios de potenciación
Ejercicios con bandas elásticas para una fase más avanzada, se realizarán con el manguito de contención en el caso de llevarlo, ya que favorecen el drenaje linfático (31).
Diversos estudios demuestran que un programa de ejercicios de potenciación muscular en pacientes que presentan riesgo de padecer linfedema no exacerban el dolor ni aumentan los síntomas del linfedema, sino que incrementan su fuerza muscular restableciendo su funcionalidad y aumentando su calidad de vida.
Figura 10 y 11. Tonificación del bíceps. Guibert P. Eficacia de la fisioterapia en la prevención del linfedema del miembro superior secundario al cáncer de mama a corto y largo plazo. Universidad de Catalunya. 2019. (31).
Figura 12 y 13. Tonificación del deltoides anterior. Guibert P. Eficacia de la fisioterapia en la prevención del linfedema del miembro superior secundario al cáncer de mama a corto y largo plazo. Universidad de Catalunya. 2019. (31).
Figura 14 y 15. Tonificación de tríceps. Guibert P. Eficacia de la fisioterapia en la prevención del linfedema del miembro superior secundario al cáncer de mama a corto y largo plazo. Universidad de Catalunya. 2019. (31).
Figura 16 y 17. Tonificación de aductores escapulares. Guibert P. Eficacia de la fisioterapia en la prevención del linfedema del miembro superior secundario al cáncer de mama a corto y largo plazo. Universidad de Catalunya. 2019. (31).
Figura 18 y 19. Tonificación del dorsal ancho. Guibert P. Eficacia de la fisioterapia en la prevención del linfedema del miembro superior secundario al cáncer de mama a corto y largo plazo. Universidad de Catalunya. 2019. (31).
Drenaje Linfático Manual
El drenaje linfático manual (DLM) fue nombrado así por Emil Vodder en 1932. A partir de entonces aparecen nuevas técnicas basadas en su conocimiento. El Doctor Vodder creó este procedimiento como tratamiento específico del linfedema.
El DLM es una terapia manual suave que se fundamenta en el conocimiento de la fisiología linfática y la anatomía para restablecer esta circulación linfática. Mediante ciertas maniobras lentas suaves y repetitivas se consigue evacuar la linfa de las áreas más distales a las más proximales de la extremidad afecta llegando a dos grandes conductos que desembocan en el sistema venoso (13).
Esta técnica es realizada por un fisioterapeuta con las dos manos, alrededor del cuello, espalda, pecho y todo el miembro superior con el objetivo de ayudar a la circulación de la linfa simulando el bombeo linfático y disminuyendo la resistencia hidrostática. Para ello se debe tener conocimiento sobre el recorrido de los vasos linfáticos y ubicación de ganglios linfáticos para así poder redirigir la linfa hacia el cuadrante no afectado.
De forma general, la técnica se desarrolla en dos maniobras básicas y cinco manipulaciones.
Maniobras
Manipulaciones
La finalidad de estas manipulaciones es drenar hacia otro cuadrante linfático adaptándose a la superficie cutánea.
Protocolo de Tratamiento del DLM en el Linfedema Postmastectomía
Durante las tres primeras semanas se realizará un tratamiento diario que constará de unos 45 min de drenaje linfático manual, presoterapia, vendaje compresivo y los ejercicios con el manguito colocado. Posteriormente, una vez controlado el linfedema, se comenzará con sesiones de drenaje linfático manual alternas y prescripción de un manguito de contención.
Las diferentes técnicas de drenaje linfático manual de Foldi, Leduc y Vodder tienen en común las siguientes connotaciones:
El paciente debe estar en supino con las extremidades inferiores algo elevadas, salvo en el caso de linfedema de cabeza y/o cuello.
Indicaciones del DLM
El DLM está indicado en linfedemas estadio II y III según la Clasificación de la Sociedad Internacional de Linfología formando parte de la TFC.
Contraindicaciones del DLM
Efectos del DLM
Presoterapia
Estos dispositivos se usan para suministrar presión al brazo afectado utilizando bien una manga de compresión unicameral o pluri-compartimental.
Figura 20. Manga de presoterapia pluricompartimental. Ruiz Arzoz MA. Evaluación del tratamiento fisioterápico del linfedema secundario a cáncer de mama. Fisioterapia 2001; 23 (1): 2-9. (34).
El vendaje multicapa es de vital importancia dentro de la TFC. Su finalidad es conservar el efecto descongestivo conseguido tras la ejecución del DLM y la presoterapia.
Durante la aplicación del vendaje multicapas se usan vendas de distintos tipos con las que se logran bajas presiones de reposo y altas de trabajo. La adecuada colocación del vendaje multicapa es eficaz y segura, exige mucha práctica y constituye una parte indispensable de la TFC junto con la prenda de compresión.
Se realiza de distal a proximal, iniciándose en los dedos de la mano y finalizando en la parte alta del brazo. Para favorecer el drenaje la presión irá mermando de distal a proximal. Se realiza en espiral, y cada vuelta debe incluir la mitad de la anchura de la anterior. Su colocación habitualmente se realiza tras la sesión de DLM, manteniéndose hasta el día siguiente y retirándose dos horas antes de la siguiente sesión de DLM.
El orden de aplicación sería el siguiente:
Figura 21. Vendaje multicapa. Manga de presoterapia pluri-compartimental. Ruiz Arzoz MA. Evaluación del tratamiento fisioterápico del linfedema secundario a cáncer de mama. Fisioterapia 2001; 23 (1): 2-9. (34).
Las prendas elásticas de compresión o manguito han demostrado mantener y contener el edema
Este tipo de vendas pueden estar hechas a medida o prefabricadas, y las más recomendables son las confeccionadas a medida, dado que las características volumétricas de los linfedemas son diversas en cada paciente. El manguito, al igual que el vendaje, se confecciona con una compresión distal más fuerte que la proximal para así ayudar a que la linfa circule hacia proximal, se usan solo durante el día, y están indicadas como terapia única en linfedema de estadio I y en linfedema de mayor estadio una vez estabilizado con medidas físicas.
Figura 22. Manguito de contención. Aloi-Timeus I, Robles-Vidal C. Linfedema, complicaciones postmastectomia. Rev Mex Mastol. 2008;3(2):40-3.(19)
Posteriormente las pacientes con linfedema estabilizado, se citan cada seis meses para observar la evolución, revisar los ejercicios, valorar un posible cambio de manguito (en el caso de que haya perdido elasticidad) y valorar la adherencia al tratamiento. En el caso de que haya aumentado de volumen volver a recibir tratamiento de TFC.
En el caso de pacientes con Ca mama y sin linfedema, pero con cierto riesgo de padecerlo, se aconseja que los dos primeros años se examinen cada seis meses. Se ha constatado que los dos primeros años, es el período que hay más riesgo de desarrollarlo. Se debe explicar claramente al paciente ante qué signos o síntomas debe acudir a consulta.
Efectos de la Terapia de Compresión
Liberación de puntos gatillo
La inhibición de estos puntos gatillo puede ser favorable para disminuir el dolor y prevenir restricción del ROM provocado en señoras con cáncer de mama, sobre todo en la zona del pectoral, axila, cuello y hombro.
Técnica de ahorro de energía muscular
La finalidad de ésta técnica es la de desarrollar la fuerza de los músculos débiles, aumentar la circulación local, disminuir la hipertonicidad y movilizar las articulaciones.
Inducción miofascial
El objetivo de ésta técnica es rescatar funcionalmente al sistema fascial. Es un concepto que engloba tanto la evaluación como el tratamiento a través de contacto manual mediante tracción y/o compresión favoreciendo su recuperación. Mediante estos estímulos se consigue una remodelación del tejido conectivo. El fisioterapeuta actúa como facilitador de este mecanismo regido por el sistema nervioso central. En la mayoría de mujeres con cáncer de mama se puede observar una restricción de movilidad fascial a nivel del hombro y cuello del lado afecto. Se ha comprobado que la inducción miofascial produce un incremento de la resistencia muscular y fatiga así como una disminución del dolor, aumento de la flexibilidad y la funcionalidad del miembro afecto. Este masaje se realiza para la movilización de la cicatriz para evitar la aparición de adherencias. La cicatriz se debe hidratar para el aumento de la circulación de la zona. Se trata de un masaje de fricción que debe llegar a las estructuras profundas.
Crioterapia
Se usa para reducir la transmisión de la velocidad de conducción de los nervios motores y sensitivos. Bloquea temporalmente puntos nerviosos a través de las fibras aferentes gruesas.
Vendaje neuromuscular
El vendaje neuromuscular (VNM) o Kinesiotaping (KT) fue desarrollado en Corea y Japón a finales de los años 70 por los doctores Kenzo y Muray con el objetivo de tratar patologías fasciales, linfáticas y musculares. El KT consiste en unas bandas elásticas adhesivas y resistentes al agua que provocan numerosos efectos fisiológicos. El VNM actúa sobre el sistema linfático y circulatorio, también sobre ligamentos, músculos, tendones y sistema nervioso. También regula el tono muscular, mejora de la propiocepción, reduce el dolor y consigue aumentar el ROM (rango de movimiento articular).
VNM que estimula los mecanorreceptores de la piel, potenciando los estímulos sensitivos y mecánicos. Los pliegues que se producen en la piel provocan un aumento del espacio intersticial y esto contribuye a la mejora del drenaje linfático.
A nivel linfático puede conseguir disminuir el linfedema gracias a la tracción mecánica que ejerce el vendaje sobre la piel; esta fuerza de tracción aumenta el espacio entre la fascia y la piel, estimulando el flujo sanguíneo.
La aplicación del vendaje neuromuscular con técnica linfática puede realizarse con tiras en I o en forma de pulpo, pero la dirección siempre es de proximal a distal para favorecer el retorno linfático. Con esta técnica se consigue redireccionar, descomprimir, crear puentes de agua y anastomosis entre diferentes cuadrantes linfáticos.
Figura 27: Puigdellivol Serafí C, Alonso Álvarez B. Orientación Diagnóstica y Terapéutica del Linfedema. Capítulo Español de Flebología y Linfología. SERMEF. 2017