

 https://orcid.org/0000-0002-5408-6263
https://orcid.org/0000-0002-5408-6263
El paciente que sufre un traumatismo abdominal, debe considerarse como un paciente politraumatizado, donde el conocimiento del mecanismo lesional, la intensidad y dirección de los vectores de fuerza, estigmas y lesiones asociadas son fundamentales para conocer posibles órganos afectados y planificar adecuadamente el estudio y manejo del paciente. La segunda causa más común de muerte tras sufrir un traumatismo es la hemorragia oculta de origen abdominal. Por ello, el adecuado manejo desde la atención inicial tiene importantes implicaciones en morbi-mortalidad, siendo fundamental una adecuada planificación diagnóstico-terapéutica para evitar las lesiones ocultas.
El traumatismo abdominal es el responsable del 10% de las muertes traumáticas. Representa el mayor porcentaje de muerte evitable en el paciente politraumatizado por retraso o falta de diagnóstico. Cuando el mecanismo es cerrado (la causa más frecuente en Europa son los accidentes de tráfico), la asociación lesional aparece en el 80% de los casos (pelvis, tórax, lesiones ortopédicas, TCE…). Esta circunstancia, unida a la escasa sensibilidad de la exploración física, hace a veces difícil su diagnóstico precoz y da lugar a que se subestime el traumatismo abdominal. Un tercio de los pacientes que requieren una exploración abdominal urgente tienen un examen físico inicial anodino, por lo que hay que tener en cuenta que puede tener un comportamiento impredecible y desestabilizarse en el momento más inesperado. Es importante conocer el mecanismo lesional con el fin de anticipar las lesiones esperables.
En casos de traumatismo penetrante, el comportamiento varía según se trate de traumatismo por arma blanca o arma de fuego, y también varía el enfoque terapéutico.
El abdomen es la región anatómica que alberga mayor número de órganos y esto determina la enorme variedad de lesiones que pueden encontrarse. Por estas razones, así como por el gran reservorio de sangre que puede ser la cavidad abdominal, es frecuente que se necesite una prueba complementaria rápida que defina el primer objetivo en la evaluación inicial: determinar la necesidad o no de laparotomía urgente, fundamentalmente para detener el sangrado y completar la resucitación inicial.
El desarrollo de sistemas de atención prehospitalaria que determinan una adecuada y pronta atención del paciente, la existencia de equipos de atención multidisciplinarios en las áreas de urgencias de nuestros hospitales, junto con los avances tecnológicos y el aumento de las modalidades diagnósticas de los últimos años, han determinado cambios en la aproximación diagnóstica y terapéutica a los pacientes politraumatizados, especialmente en el caso del traumatismo abdominal.
En la última década se han desarrollado protocolos de actuación encaminados a seleccionar pacientes que, sin demora, necesitan la realización de una laparotomía y aquellos otros en los que no es necesaria o bien se puede realizar un tratamiento conservador. Con ello, se pretende proporcionar un adecuado diagnóstico y tratamiento que consiga evitar la muerte del paciente debida a lesiones intra-abdominales, ya que siempre es preferible una laparotomía en blanco que dejar sin tratar lesiones intra-abdominales subsidiarias de reparación quirúrgica. El conseguir un mínimo tiempo de demora en la realización del diagnóstico y en iniciar la intervención quirúrgica es de vital importancia.
Órganos intra-abdominales lesionados con mayor frecuencia.
Aunque desde el punto de vista anatómico el abdomen tiene otra topografía, desde el punto de vista clínico cualquier herida que incida entre mamilas y pubis puede originar lesiones en órganos intra-abdominales.
La comprensión del mecanismo de lesión, la intensidad y dirección de los vectores de fuerza, estigmas y lesiones asociadas son fundamentales para conocer posibles órganos afectados y planificar adecuadamente el estudio y manejo del paciente.
Los accidentes de tráfico y atropellos representan el 75% de los casos, siendo el bazo el órgano más frecuentemente afectado (60% de los casos), seguido del hígado e intestino delgado.
Pueden producirse lesiones por fuerzas de compresión, como la compresión del cinturón de seguridad contra la columna; lesiones por aumento de la presión intra-abdominal, superando las fuerzas de tensión de la pared intestinal y por fuerzas de cizallamiento, con lesiones en la unión de puntos de anclaje con puntos móviles.
El despliegue del airbag no excluye la presencia de lesiones abdominales.
Un impacto directo, como un golpe contra el borde inferior del volante o una puerta que se deforma por el impacto y golpea fuertemente a los pasajeros en una colisión vehicular lateral, puede causar compresión y lesión por aplastamiento de las vísceras abdominales y la pelvis. Tales fuerzas deforman órganos sólidos y vísceras huecas y pueden causar ruptura, con hemorragia secundaria, contaminación por contenido visceral y peritonitis.
Las lesiones por cizallamiento son una forma de lesión por aplastamiento que puede ocurrir cuando un dispositivo de sujeción es mal utilizado. Los pacientes involucrados en colisiones vehiculares también pueden sufrir lesiones por desaceleración, en las que ocurre un movimiento diferencial entre las partes fijas y móviles del cuerpo. Un ejemplo de ello son las laceraciones del hígado y del bazo, ambos órganos móviles, a nivel de sus ligamentos de fijación. Las lesiones del intestino delgado en asa de balde son otro ejemplo de lesiones por desaceleración.
Los traumatismos penetrantes pueden dividirse en lesiones de alta y baja energía.
Aunque inexcusable en la valoración del paciente, la sensibilidad de la exploración física para el diagnóstico de lesiones abdominales es tan solo del 55-65%.
La evaluación clínica del paciente con un traumatismo abdominal es difícil, y puede comportar un retraso en la detección y tratamiento. La evaluación de la circulación durante la revisión primaria incluye la detección precoz de una posible hemorragia oculta en el abdomen y la pelvis de cualquier paciente que haya sufrido un trauma cerrado. El mecanismo de lesión, la intensidad de la energía recibida, la localización de la herida y el estado hemodinámico del paciente determinan la prioridad y el mejor método de evaluación del abdomen y la pelvis.
Las lesiones abdominales y pélvicas no reconocidas siguen siendo una causa de muerte prevenible después de un trauma del tronco. En muchas ocasiones, el traumatismo abdominal es un componente más en el gran politraumatizado, con inestabilidad hemodinámica, afectación del nivel de conciencia o de sensibilidad (traumatismo craneal o medular asociado) que interfiere en la exploración clínica o desvía la atención hacia otras lesiones.
Puede haber cantidades importantes de sangre en la cavidad abdominal sin que se adviertan cambios evidentes en el aspecto o las dimensiones del abdomen y sin signos obvios de irritación peritoneal.
Las contusiones, abrasiones, marcas de cinturón de seguridad, dolor y defensa abdominal, ausencia de peristaltismo o inestabilidad hemodinámica orientan en el diagnóstico, aunque los signos peritoneales pueden estar inicialmente ausentes hasta en el 40% de los traumatismos abdominales.
Un traumatismo torácico con fracturas costales bajas puede ir acompañado de lesiones esplénicas o hepáticas.
También deben valorarse posibles fracturas pélvicas, que pueden asociarse con traumatismos urogenitales.
En todo paciente que haya sufrido un trauma cerrado importante en el torso por golpe directo, por desaceleración o que tenga una herida penetrante en el torso, debe sospecharse una lesión visceral o vascular, abdominal o pelviana hasta que se demuestre lo contrario.
Dada la escasa sensibilidad de la exploración física y la necesidad de determinar precozmente si el paciente necesita cirugía urgente, con frecuencia es necesario recurrir a exploraciones diagnosticas complementarias que dependerán de la situación del paciente, del mecanismo lesional, de las disponibilidades y de la experiencia del equipo de atención.
El objetivo principal es evidenciar o descartar lesiones de riesgo vital e instaurar las medidas necesarias de soporte vital para preservar la vida del paciente.
El paciente con traumatismo abdominal debe ser considerado como traumatismo grave o potencialmente grave y por lo tanto, el manejo de estos pacientes debe seguir las recomendaciones del Colegio Americano de Cirujanos, siguiendo el método del ABC:
En el manejo del traumatismo abdominal cobra especial importancia la valoración clínica del estado de shock, reconocido por signos clínicos: aumento de la frecuencia del pulso, pulso débil y filiforme, piel pálida, fría y sudorosa, disminución de la presión del pulso, retardo en el relleno capilar, alteración de la conciencia, taquipnea, hipotensión y oligoanuria., dado que la hemorragia intra-abdominal es la causa más frecuente de shock hipovolémico en estos pacientes.
Inicialmente, se asume que el estado de shock es el resultado de la pérdida aguda de sangre y se la trata con una infusión rápida de volumen: un bolo inicial de 1 – 2 litros para un adulto y 20 ml/kg en niños de suero salino al 0’9 % o de solución de ringer lactato.
La restitución del volumen intravascular se inicia preferiblemente por medio de catéteres intravenosos periféricos de calibre grueso (14G – 16G), dada su mayor rapidez de canalización. El shock refractario a la infusión rápida de cristaloides sugiere sangrado activo y requiere de una laparotomía urgente.
Otras medidas serían la colocación de sonda gástrica y catéter urinario.
El objetivo de colocar una sonda gástrica es aliviar la dilatación gástrica aguda, descomprimir el estómago antes de realizar un lavado peritoneal diagnóstico, remover el contenido gástrico y por lo tanto reducir el riesgo de broncoaspiración. Si existen graves fracturas faciales o la sospecha de una fractura de la base del cráneo, la sonda debe introducirse por la boca para evitar el riesgo del paso del tubo hacia el cerebro a través de la lámina cribiforme. Mediante el catéter urinario, se comprobará la presencia de diuresis y flujo. La detección de una lesión uretral durante la revisión primaria o secundaria requiere la inserción de un catéter vesical por vía suprapúbica por un médico experimentado. (Figuras 1 y 2).
Figura 1: Valoración primaria del paciente con traumatismo abdominal.
Figura 2: Manejo de la fluidoterapia inicial en el paciente traumatizado en función del tipo de traumatismo.
En la evaluación de un paciente lesionado en una colisión vehicular, la información a obtener incluye: la velocidad del vehículo, el tipo de colisión (impacto frontal, impacto lateral, roce lateral, impacto trasero o vuelco), la deformación de partes del vehículo dentro de la cabina de pasajeros, los dispositivos de seguridad utilizados, el despliegue de los airbags, la posición del paciente en el vehículo y el estado de los otros pasajeros si hubiese habido más víctimas involucradas.
Para pacientes con lesiones por caída es importante saber la altura de la caída para determinar el potencial de lesión por desaceleración.
Estos datos del evento traumático pueden ser proporcionados por el paciente, por otros pasajeros, por la policía o personal médico. La información sobre signos vitales, lesiones evidentes y respuesta al tratamiento en la escena puede ser obtenida también del personal que proporcionó asistencia prehospitalaria.
Cuando se evalúa a un paciente que ha sufrido un traumatismo penetrante, la información a recabar incluye: el tiempo transcurrido desde la lesión, el tipo de arma, la distancia del atacante (en particular en las heridas causadas por escopeta, ya que la probabilidad de lesiones viscerales mayores disminuye cuando la distancia es mayor a los 3 metros), el número de heridas de arma blanca o de proyectiles de arma de fuego recibidos y la cantidad de sangre en el lugar del incidente. Si es posible, es importante conseguir información sobre la magnitud y la localización del dolor abdominal.
Cuando el mecanismo es por una explosión, la probabilidad de lesiones viscerales por la onda expansiva aumenta si el estallido ocurre en un espacio cerrado y con la cercanía del paciente a la explosión.
El examen abdominal debe ser realizado de forma sistemática y meticulosa, con la secuencia habitual: inspección, auscultación, percusión y palpación. Esto es seguido por la evaluación de la estabilidad pélvica, y por el examen uretral, perineal, rectal, vaginal y de los glúteos. Los hallazgos, ya sean positivos o negativos, deberán documentarse cuidadosamente en la historia clínica del paciente.
En la mayoría de las circunstancias, el paciente debe ser totalmente desvestido para permitir un examen detallado. El abdomen anterior y posterior, al igual que el tórax bajo y periné, deben ser inspeccionados en busca de abrasiones, contusiones producidas por los sistemas de seguridad, laceraciones, heridas penetrantes, empalamiento por cuerpos extraños, evisceración de epiplón o intestino delgado y signos de embarazo.
Hay que inspeccionar los flancos, el escroto y la región perineal, y buscar sangre en el meato uretral, laceraciones, contusiones o hematomas en periné, vagina, recto o región glútea que sugiera fractura pélvica abierta.
Al finalizar el examen físico rápido, el paciente debe ser cubierto con mantas térmicas para ayudar a prevenir la hipotermia, ya que contribuye a la coagulopatía y a la persistencia del sangrado.
La auscultación del abdomen puede ser difícil en un servicio de urgencias ruidoso, pero sirve para confirmar la presencia o ausencia de ruidos intestinales. La sangre o el contenido gastrointestinal intraperitoneal libre pueden producir íleo, resultando en la pérdida de ruidos intestinales; sin embargo, este hallazgo no es específico, ya que el íleo también puede ser causado por lesiones extra-abdominales.
Estos hallazgos resultan más útiles cuando son normales al principio y luego cambian durante la evolución del cuadro.
La percusión causa movimientos leves del peritoneo y puede poner de manifiesto signos de irritación peritoneal. Estando presente, no se requiere la evidencia del “signo del rebote”, ya que puede causar más dolor innecesario.
La contracción muscular voluntaria que ejerce el paciente puede hacer que el examen abdominal no sea confiable. En contrapartida, la defensa muscular involuntaria es un signo confiable de irritación peritoneal. La palpación también puede diferenciar el dolor superficial (de la pared abdominal) del profundo. También puede determinarse a través de la palpación la presencia de un útero grávido, así como la estimación de la edad fetal.
Las hemorragias pelvianas graves ocurren velozmente; por ello el diagnóstico debe hacerse cuanto antes para iniciar una reanimación. Una hipotensión inexplicada puede ser la única manifestación inicial de una fractura pelviana importante con inestabilidad del complejo ligamentario posterior. Hay que sospechar la inestabilidad del anillo pelviano en los pacientes con fractura de pelvis que presentan hipotensión y que no tienen otra fuente de sangrado.
Los hallazgos del examen físico sugestivos de fractura de pelvis incluyen: evidencia de ruptura de uretra (hematoma escrotal, sangre en meato uretral), diferencia de longitud de los miembros inferiores o rotación del miembro en ausencia de fracturas. En estos pacientes, la manipulación de la pelvis puede ser perjudicial, ya que puede desplazar los coágulos que se hayan formado provocando mayor hemorragia.
La maniobra para comprobar la inestabilidad de la pelvis, debe hacerse una sola vez durante el examen físico, ya que puede provocar un aumento del sangrado. No debe hacerse en los pacientes que presentan shock y una fractura de pelvis evidente.
La hemipelvis inestable se desplaza en sentido cefálico debido a las fuerzas musculares, y se rota hacia fuera por acción de la gravedad. Debido a esta rotación externa, es posible cerrar el anillo pelviano empujando las crestas ilíacas hacia dentro a nivel de las espinas ilíacas antero-superiores. Se puede sentir movimiento si se toman las crestas ilíacas y se las empuja y rota hacia dentro y luego hacia fuera, lo que se conoce como maniobra de compresión/elongación.
Con la ruptura de los ligamentos posteriores, la hemipelvis afectada puede ser empujada en sentido cefálico, así como traccionada en sentido caudal. Este movimiento puede sentirse palpando la espina ilíaca posterior y la tuberosidad isquiática mientras se tracciona y empuja de la hemipelvis inestable.
La presencia de sangre en el meato uretral es un fuerte indicio de lesión uretral. Debe inspeccionarse el escroto y el periné en busca de equimosis o hematomas.
En los pacientes que han sufrido trauma cerrado, los objetivos del examen rectal son evaluar el tono del esfínter anal y la integridad de la mucosa rectal, determinar la posición de la próstata (una próstata alta hace sospechar lesión uretral) e identificar fragmentos óseos.
En los pacientes con heridas penetrantes, el examen rectal se hace para evaluar el tono del esfínter y buscar la presencia de sangre, que sugiera una perforación intestinal.
No se debe colocar una sonda vesical en los pacientes con hematoma perineal o próstata alta.
Las heridas de la vagina pueden ser producidas por fragmentos óseos de una fractura de pelvis o por heridas penetrantes.
Se debe efectuar examen vaginal cuando se sospechen estas lesiones; por ejemplo, si existen laceraciones importantes del periné, fracturas de pelvis o heridas que atraviesan la pelvis.
La región glútea se extiende desde las crestas ilíacas hasta los pliegues cutáneos. Las heridas penetrantes en esta zona se asocian con una incidencia alta, hasta un 50%, de lesiones intra-abdominales, incluyendo compromiso del recto por debajo de la reflexión peritoneal.
Con preparación y un trabajo en equipo bien organizado, el examen físico puede hacerse en muy poco tiempo. Los pacientes hemodinámicamente inestables requieren una evaluación rápida. Esto puede hacerse tanto mediante LPD o evaluación ecográfica. La única contraindicación para hacer estos estudios es la existencia de una indicación de laparotomía.
Los paciente hemodinámicamente estables que presenten cualquiera de estos signos requieren estudios adicionales:
En general adyuvantes en el manejo de estos pacientes, no existen estudios que permitan correlacionar un determinado valor o punto de corte para diagnóstico de una determinada lesión. Pueden ser útiles todos aquellos parámetros usados en la valoración del estado de shock, como el exceso de bases, lactato o hemoglobina y hematocrito. Los trastornos de la coagulación son frecuentes en los grandes politraumatizados con hemorragias importantes o en pacientes politransfundidos. La evolución de los niveles de amilasa orientará en el control de posibles traumatismos pancreáticos.
Se recomienda una radiografía AP de tórax en la evaluación de los pacientes con trauma cerrado multisistémico. Puede confirmar la presencia de un traumatismo torácico con fracturas costales, y excluir un hemotórax o neumotórax asociado o informar sobre la presencia de una rotura diafragmática con paso de vísceras abdominales a cavidad torácica o de la existencia de un neumoperitoneo por perforación de víscera hueca. La desaparición de la línea del psoas sugiere la presencia de un hemoperitoneo considerable. Una radiografía anteroposterior de la pelvis es útil para evaluar la pelvis como fuente de hemorragia, en pacientes con alteraciones hemodinámicas y con dolor espontaneo o a la palpación.
Imagen 1: Uretrografía para diagnóstico de la integridad uretral.
Imagen 2: Cistografía para valorar la integridad vesical.
Imagen 3: Pielografía con contraste intravenoso.
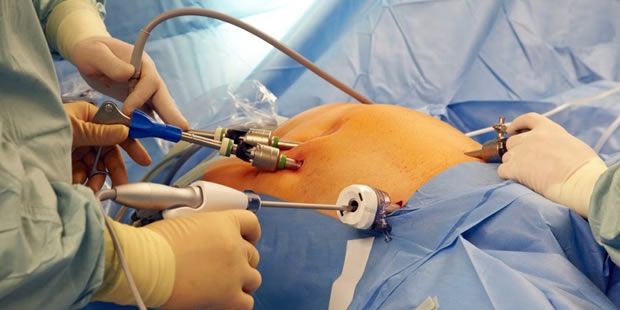
Imagen 4: Laparoscopia exploradora.
Imagen 5: Sistema de medición de PIA.
Las normas de actuación son las generales de atención al politraumatizado, con una valoración inicial e instauración de las medidas que aseguran la permeabilidad de la vía aérea y una ventilación adecuada, estabilización de la columna cervical e iniciar el tratamiento del shock si procede. Se practica un examen físico sistemático y, según la estabilidad del paciente se inician los procesos de diagnóstico y tratamiento.
Es importante tener presente que:
Figura 3: Definición de estabilidad hemodinámica y clínica.
Es el paciente inestable, con disminución del nivel de conciencia y con una ecografía portátil o lavado peritoneal positivo, el que plantea la duda sobre el momento adecuado para descartar lesión intracraneal que justifique el bajo nivel de conciencia, teniendo en cuenta que gran parte de estos pacientes no van a necesitar una intervención neuroquirúrgica. Lo prioritario es realizar una laparotomía, salvo que exista evidencia de aumento de la presión intracraneal o focalidad neurológica, en las que se recomienda que antes de la laparotomía se realice una TAC craneal si ello es posible. Si este paciente es atendido inicialmente en un Centro donde no es posible realizar una TAC craneal, o bien la demora en su realización es inaceptable, es evidente que lo primero es realizar una laparotomía terapéutica y posteriormente realizar un traslado interhospitalario a un Centro con los recursos suficientes.
Esta situación compleja se vería facilitada en su abordaje si los Servicios de Radiodiagnóstico estuvieran ubicados próximos a las áreas de reanimación y dotados con aparatos de última generación.
En el paciente hemodinámicamente estable con disminución del nivel de conciencia, hay que descartar lesiones craneales asociadas mediante una TAC craneal y en función de la situación neurológica y de los hallazgos decidir sobre la necesidad de una craneotomía urgente. Si el paciente debe ir a quirófano, es obligatorio realizar una ecografía abdominal y/o punción lavado peritoneal para descartar lesión intra-abdominal. Si el paciente no tiene lesiones neuroquirúrgicas susceptibles de cirugía urgente, se puede realizar ecografía abdominal y en función de los hallazgos una TAC abdominopélvica con administración de contraste oral e intravenoso.
Las heridas por arma de fuego van acompañadas mayoritariamente (> 80% de los casos) de lesiones intra-abdominales y exigen, por lo general una laparotomía exploradora.
Las indicaciones de laparotomía urgente se reservan para la inestabilidad hemodinámica, presencia de signos de irritación peritoneal, evisceración a través de la herida, presencia de neumoperitoneo (radiología) o de líquido libre intraperitoneal (ecografía).
Ante una herida abdominal por arma blanca con afectación del peritoneo, los criterios de laparatomía inmediata, sin necesidad de otros estudios diagnósticos, lo constituyen la presencia de uno o más de los siguientes hallazgos:
Imagen 6: Neumoperitoneo en Rx tórax anteroposterior.

Imagen 7: Neumoperitoneo en imagen de TC abdominal.
En los pacientes hemodinámicamente estables en los que no hay ninguno de los criterios de laparotomía inmediata, se puede adoptar una postura expectante, con:
En este grupo de pacientes durante su observación pueden aparecer signos clínicos que indiquen la necesidad de realizar una laparatomía. No se ha demostrado que la laparatomía demorada con respecto al momento de la lesión en este grupo, conlleve un aumento de la morbi-mortalidad.
En principio no está indicado el uso de profilaxis antibiótica en las heridas por arma blanca, salvo que exista perforación de víscera hueca.
El tratamiento expectante de algunos traumatismos abdominales abiertos, no debe hacernos olvidar que cuando la exploración física y las técnicas diagnósticas no sean suficientes para despejar las dudas sobre la existencia o gravedad de una lesión, es obligado recurrir a una laparotomía exploradora.
El objetivo de la CCD es minimizar los tiempos quirúrgicos, dado que un tratamiento definitivo de las lesiones empeoraría la situación del paciente e incluso podría condicionar la muerte, debido a la pérdida de calor acelerada por exposición durante la cirugía, la dificultad para una reposición de volumen apropiada, así como el aumento de la acidosis y de la coagulopatía. El término control de daños describe un enfoque sistemático de tres etapas cuya finalidad es interrumpir la cascada mortal de acontecimientos que culmina con el fallecimiento del paciente por shock hipovolémico.
La hemostasia habitualmente se alcanza mediante ligadura arterial, taponamiento mediante catéteres con balón, shunts vasculares o packing. Las estrategias de resucitación deben ser mantenidas durante la CCD y deben considerarse tan importantes como la propia reparación anatómica. No existe una ventana temporal concreta para la realización de un tratamiento definitivo de las lesiones tras la CCD. Estas intervenciones deberán realizarse según la situación clínica del paciente, el tipo de lesión y la CCD que se haya llevado a cabo, por lo que con frecuencia se llevan a cabo más allá de las 48 horas clásicamente propuestas.
La primera etapa, llamada parte I del control de daños, consiste en laparotomía exploradora inmediata para el control de la hemorragia y de la contaminación por las técnicas más simples. Se retrasa la reconstrucción definitiva, y la aplicación de taponamiento intra-abdominal a todas las superficies disecadas y los órganos lesionados va seguido por un cierre simple rápido.
La segunda parte del control de daños consiste en reanimación secundaria en la unidad de cuidados intensivos que se caracteriza por restablecimiento de la hemodinámica, recalentamiento central, corrección de la coagulopatía, apoyo ventilatorio e identificación de las lesiones traumáticas. Una vez que se ha restaurado la fisiología normal, entra en funcionamiento la parte III del control de daños, que consiste en reoperación para eliminar el taponamiento intra-abdominal y reparación del traumatismo abdominal y cierre definitivos. Si es necesario, se pueden reparar en este momento las lesiones extra-abdominales.
Figura 4: Manejo de la hemorragia postraumática.
Figura 5: Manejo del traumatismo abdominal.
Es un órgano que se lesiona frecuentemente por traumatismo cerrado, y en el 20% de los casos hay fracturas costales bajas izquierdas. (Imagen 8).

Imagen 8: Rotura esplénica.
Las tendencias actuales de tratamiento se dirigen hacia un manejo conservador. El criterio más importante para realizar laparotomía es la presencia de inestabilidad hemodinámica. (Figura 6).
Figura 6: Manejo del traumatismo esplénico.
Es el segundo órgano más lesionado. Presenta una alta mortalidad, en las fases iniciales por exanguinación y tardíamente por sepsis y disfunción multiorgánica. (Imagen 9).
Imagen 9: Traumatismo hepático.
Actualmente el manejo no quirúrgico es el de elección en el traumatismo hepático cerrado; esta actitud cambia ante la inestabilidad hemodinámica, signos de irritación peritoneal o múltiples transfusiones. La técnica con mayor impacto en la actualidad en el sangrado continúo es el package como primer tiempo quirúrgico, que requerirá una nueva cirugía 2-4 días después, en función de la situación del paciente, corrección de la coagulopatía, hipotermia y acidosis. (Figura 7).
Figura 7: Manejo terapéutico del traumatismo hepático.
Habituales en los traumatismos abdominales abiertos por arma blanca o de fuego. En el caso de traumatismos abdominales cerrados son lesiones infrecuentes, sobre todo la del estómago, asociándose en la mayoría de los casos a otras lesiones intra-abdominales que indican la necesidad de una laparotomía, siendo diagnosticadas en la revisión de la cavidad abdominal.
Las lesiones de estómago pueden sospecharse por la presencia de hematemesis o aspiración de sangre por la sonda gástrica, descartada que aquella tenga su origen en sangre deglutida, por la coexistencia de traumatismos maxilofaciales o fracturas de la base del cráneo. Durante la cirugía debe ser examinado en toda su extensión incluyendo su cara posterior.
Existen dos tipos de lesiones del intestino delgado: la perforación y la lesión mesentérica isquémica. Las lesiones aisladas de yeyuno son difíciles de diagnosticar inicialmente, siendo un problema cuando se deciden actitudes terapéuticas conservadoras del traumatismo abdominal, no siendo infrecuente que se descubran en el paciente que desarrolla una sepsis en las 24-48 horas tras el traumatismo, determinando una alta mortalidad por este diagnóstico tardío. El uso de la punción lavado peritoneal, con el hallazgo de más de 500 leucocitos, bacterias o fibras y el TAC abdominopélvico con contraste oral son las técnicas diagnósticas de elección.
La sutura primaria de la perforación es la técnica de elección en el tratamiento, siendo necesaria la resección en el caso de pérdida de sustancia importante o bien de lesiones isquémicas. Se debe asociar antibioterapia profiláctica.
El páncreas y las porciones segunda y cuarta del duodeno, al localizarse en el espacio retroperitoneal determina que su diagnóstico sea difícil de realizar, causando el retraso en su diagnóstico y tratamiento adecuado, un alto riesgo de mortalidad. De escasa frecuencia, habitualmente se asocian a lesiones de otros órganos intra-abdominales, siendo descubiertas en la exploración sistemática.
Suelen ser lesiones asociadas entre sí, en la mitad de los casos. El mecanismo de lesión suele ser por un traumatismo de gran violencia con compresión directa. No es infrecuente la asociación a fracturas vertebrales en la charnela dorso-lumbar, que debe hacer pensar en su posible existencia.
En el caso del páncreas, si se trata de lesión aislada, el diagnóstico preoperatorio no es lo habitual, no siendo útiles ni la determinación de amilasa en sangre ni en el líquido de lavado peritoneal. Sí son de ayuda los hallazgos en la TAC abdominopélvica, sobre todo en los tomógrafos helicoidales, con contraste oral e intravenoso, siendo conveniente TAC seriadas cuando existe una alta sospecha por hiperamilasemia mantenida. Lo habitual, es el diagnóstico tardío debido a la aparición de complicaciones tales como fístulas, abcesos subfrénicos o pseudoquiste pancréatico.
En el caso del duodeno, la lesión viene determinada por su escasa movilidad, el mecanismo de doble válvula que constituye el píloro y el ángulo de Treitz, con aumento de presión en su interior y posible estallido, así como por su proximidad a los cuerpos vertebrales, que le hace especialmente susceptible a las lesiones por aplastamiento.
La clínica en el caso de lesión aislada es inespecífica, sobre todo en la lesión de las porciones retroperitoneales. La radiología simple de abdomen puede orientar al diagnóstico por la presencia de retroneumoperitoneo (aire paravertebral derecho descendiendo a lo largo del psoas o dibujando el riñón derecho) o borramiento del psoas. El diagnóstico lo ofrece el uso de TAC con contrate oral hidrosoluble que detecta la fuga del contraste en caso de perforación o de obstrucción en caso de hematoma.
Las lesiones del colon son casi siempre producidas por traumatismo penetrante y raramente por traumatismo cerrado. Suelen ser diagnosticadas en el transcurso de una laparotomía, en la que siempre debe investigarse el colon.
Las lesiones del recto son difíciles de diagnosticar, debido a su localización retroperitoneal y estar en la pelvis menor, con lo que tanto el lavado peritoneal como la ecografía no son útiles, así como la TAC abdominopélvica con contraste oral.
La exploración diagnóstica más sencilla es el tacto rectal y ante la presencia de sangre o signos que hagan pensar la posibilidad de un traumatismo a este nivel. La sigmoidoscopia es diagnóstica. Se puede utilizar la TAC con triple contraste.
En el traumatismo cerrado, la presión intraperitoneal puede aumentar de 100 a 400 veces, con una transmisión brusca hacia las cúpulas diafragmáticas que determinan su lesión. La localización de lesiones en el hemidiafragma izquierdo son más frecuentes, hasta el 80 % del total, queriéndose explicar por la presencia del hígado y el corazón que protegen al hemidiafragma derecho y la presencia del hiato esofágico en el izquierdo que favorece su desgarro. (Imagen 10).
Imagen 10: Hernia diafragmática traumática derecha.
El diagnóstico preoperatorio suele ser difícil. Afortunadamente la mayoría de las ocasiones se asocian a lesiones intra-abdominales que requieren cirugía, siendo detectadas en la obligatoria revisión quirúrgica de los hemidiafragmas.
El problema aparece cuando se producen como lesiones aisladas o en asociación a lesiones esplénicas o hepáticas susceptibles de tratamiento conservador. En estos casos, el diagnóstico es sumamente difícil pues la exploración clínica, así como la punción lavado y la ecografía abdominal suelen ser de poca ayuda. No es infrecuente que pasen desapercibidas, cuando son aisladas o bien cuando no se exploró el diafragma con motivo de una laparatomía por lesiones asociadas, pudiendo en el curso de los años siguientes presentarse como un cuadro de herniación o incarceración de vísceras abdominales a su través.
El uso de la radiografía de tórax continúa siendo una importante ayuda en el diagnóstico, sobre todo cuando existe herniación de estructuras abdominales, pudiendo apreciarse la sonda gástrica por encima del diafragma o bien la existencia de neumotórax junto con neumoperitoneo o retroneumoperitoneo. En ausencia de los datos anteriores, el uso de radiología de tórax seriada es de alta rentabilidad cuando existe una alta sospecha, por la presencia de fracturas costales bajas, derrame pleural, atelectasias basales y elevación o borramiento del diafragma. En estos casos la asociación de estudios con TAC toracoabdominal con contraste oral así como el uso de la Resonancia Magnética proporcionan el diagnóstico definitivo.
La complicación más grave y frecuente en el paciente con traumatismo de pelvis es la hemorragia retroperitoneal. Si bien, no todos los casos van a presentar una hemorragia severa, considerando como tal aquella que a pesar de una reposición de volumen con sangre y cristaloides mantiene al enfermo en una situación hemodinámica inestable con tendencia a la hipotensión, oliguria, mala perfusión tisular y/o caída del hematocrito seriado. Pero es más, los pacientes con fractura de pelvis y hemodinámica inestable pueden tener un foco hemorrágico extrapélvico, ya que son pacientes que han sufrido un traumatismo severo, que compromete aún más el estado hemodinámico.
Los métodos terapéuticos más utilizados son los pantalones neumáticos antishock, fijación externa de la fractura y la arteriografía con embolización. (Imagen 11)

Imagen 11: Arteriografía pélvica.
La hemostasia quirúrgica no suele ser posible, ya que la causa más común de sangrado retroperitoneal son la rotura de las superficies óseas, huesos esponjosos muy vascularizados, junto al desgarro de los plexos vasculares muy abundantes en la pelvis.
En la década de los 70 se comenzaron a emplear este tipo de prendas que aplican una presión neumática controlada sobre los miembros inferiores y el abdomen, actualmente su utilización es controvertida. En pacientes con focos hemorrágicos por encima del diafragma su uso está contraindicado, ya que aumenta la hemorragia. Tiene la ventaja de ser un método incruento y de fácil aplicación, sobre todo en el medio extrahospitalario. En los pacientes con shock hipovolémico debido a hematoma retroperitoneal sin otro foco hemorrágico han demostrado su utilidad para contribuir al control del sangrado mientras se realiza el traslado a un centro hospitalario. También estaría indicado para estabilizar una fractura inestable de pelvis hasta poder realizar una fijación externa si hay riesgo de hemorragia retroperitoneal grave.
La fijación externa es el método más rápido y útil para estabilizar una fractura inestable de pelvis, sólo estaría contraindicado en casos de fracturas muy fragmentadas en las que no se consiguiese una inmovilización adecuada. El uso de fijadores externos para estabilizar una fractura pélvica estaría indicado aun cuando sea necesario practicar una laparotomía, colocándose antes o durante el acto quirúrgico, de esta forma se reduce el volumen pélvico y consiguientemente la hemorragia retroperitoneal.
La arteriografía con embolización selectiva del vaso sangrante se ha mostrado como el método más eficaz en el control de la hemorragia retroperitoneal en pacientes con fractura pélvica. Las indicaciones de arteriografía en los pacientes con traumatismo pélvico son:
La radiografía anteroposterior de tórax y pelvis y lateral de columna cervical nos permite en la misma sala de Urgencias demostrar la presencia de patología a estos niveles. Los politraumatizados hemodinámicamente inestables con líquido libre intra-abdominal en la ecografía portátil o lavado peritoneal positivo, deberían ser sometidos a laparotomía ante el riesgo de lesiones intra-abdominales que requieran tratamiento quirúrgico. En los traumatizados con líquido libre o lavado positivo que estén en situación hemodinámica estable se realizará una TC abdominal para establecer el tipo de lesiones y evitar laparotomías en blanco. Los casos de fractura de pelvis con inestabilidad hemodinámica y sin evidencia de líquido libre o lavado peritoneal negativo se someterán a estudio mediante arteriografía y embolización selectiva de las lesiones hemorrágicas. En todos los casos se debe investigar la posibilidad de lesiones sangrantes a nivel torácico, reposición adecuada de pérdidas por otras lesiones externas antes del ingreso, así como, la posibilidad de shock de origen medular.
Aun cuando la eventualidad más grave para la vida en el paciente con traumatismo pélvico es la hemorragia retroperitoneal, debemos tener presente otras posibles y frecuentes lesiones asociadas al mismo, es el caso de las roturas de uretra y vejiga. Para ello buscaremos signos de lesión uretral, en el paciente consciente esperaremos la micción espontánea y solicitaremos un sedimento de orina para determinar si existe hematuria macro o microscópica. En el paciente inconsciente se puede intentar el sondaje vesical por personal experimentado, si no hay ningún signo de lesión uretrovesical, que se abandonará ante la menor resistencia. En los casos en que se sospeche daño uretrovesical, imposibilidad para la micción o resistencia en el sondaje, se practicará una uretrografía y cistografía retrogradas. Estas técnicas radiológicas deben posponerse hasta comprobar que la situación hemodinámica no hará necesario un estudio arteriográfico urgente. En el caso de no poder realizar la uretro-cistografía y si fuese necesario evacuar un globo vesical se optará por el drenaje suprapúbico hasta la estabilización hemodinámica y el correcto estudio radiográfico de uretra y vejiga. Por último recordar la necesidad de practicar en todos los casos un tacto rectal que permite valorar la presencia de sangre como dato de lesión de recto, la elevación de la próstata como signo de traumatismo uretral y la pérdida de tono del esfínter anal en las lesiones medulares. En la mujer se completa la exploración con la valoración ginecológica en busca de hemorragias que indiquen lesión de útero o vagina. (Figura 8).
Figura 8: Manejo del traumatismo pélvico.
El manejo del traumatismo abdominal requiere un alto índice de sospecha. Las lesiones abdominales traumáticas no reconocidas siguen siendo una causa frecuente de muerte prevenible post-trauma. Los signos de irritación peritoneal son a menudo sutiles y pueden aparecer enmascarados por el dolor secundario a un trauma extra-abdominal asociado, por un TCE, intoxicación etílica u otras drogas, o los cambios emocionales inherentes al hecho traumático.
Es fundamental para el personal sanitario que atiende a las víctimas del trauma grave tanto en el ambiente prehospitalario como en el hospitalario, comprender los mecanismos lesivos y la biomecánica que rige la producción de estas lesiones, para tomar la conducta adecuada en lo que se refiere a la asistencia médica, realizando la aplicación de medidas de soporte vital avanzado y orientando las pruebas diagnósticas oportunas, para reducir la mortalidad y morbilidad.
En el trauma penetrante las lesiones resultan del recorrido anatómico del arma u objeto que las produce, así como de posibles efectos indirectos como fragmentación y cavitación. El efecto de cavitación es proporcional a la velocidad del proyectil. Las heridas por arma blanca implican estructuras adyacentes, mientras que las heridas por arma de fuego pueden afectar a múltiples órganos no adyacentes como consecuencia de trayectorias no rectas. El examen físico es mucho más fiable que en el trauma cerrado si el paciente está consciente y orientado.
La decisión inicial acerca del tratamiento conservador del traumatismo abdominal reside en los datos clínicos y no en pruebas de imagen. La estabilidad hemodinámica y la ausencia de peritonismo son los requisitos indispensables para considerar un tratamiento no quirúrgico. Sin embargo, las pruebas de imagen son una guía imprescindible para el seguimiento intensivo del enfermo y su utilidad va más allá del diagnóstico.
Las fracturas inestables de pelvis con shock refractario por sangrado retroperitoneal constituyen una de las lesiones de más difícil y controvertido manejo en el paciente politraumatizado, y van asociadas a un pronóstico generalmente sombrío. Representan el paradigma del paciente politraumatizado grave que pone a prueba la capacidad organizativa, coordinación y unidad de criterio de los equipos de guardia en los servicios de urgencia hospitalarios. La hemorragia es la causa principal de muerte en el 42% de los traumatismos pélvicos; aproximadamente en el 60% de casos el sangrado es de origen pélvico, y en el 40% restante el origen está en las lesiones asociadas.
La evaluación y manejo del trauma abdominal ha cambiado mucho en los últimos años, con un gran desarrollo del manejo no quirúrgico tanto del trauma cerrado como del penetrante. A ello ha contribuido mucho el desarrollo de las técnicas de imagen como el TC helicoidal y la angiografía. Por otra parte, la cirugía mínimamente invasiva como la laparoscopia y toracoscopia va encontrando paulatinamente su lugar en el algoritmo general del manejo de pacientes estables. Por otra parte, el tratamiento de pacientes hemodinámicamente inestables con fractura de pelvis sigue siendo motivo de controversia. Son pacientes gravemente lesionados difíciles de manejar y con un pronóstico que viene determinado por la complejidad y gravedad del trauma pélvico, así como por las lesiones asociadas. Los tiempos de actuación revisten una importancia capital en estos pacientes, y la existencia de protocolos institucionales consensuados sobre el orden y el tipo de pruebas diagnóstico-terapeúticas que se deben realizar disminuye claramente la mortalidad.